
การแพร่ระบาดของโควิด-19 ทำให้เห็นถึง 2 ปัญหาใหญ่ๆ ของระบบสาธารณสุขในประเทศไทย นั่นคือ ระยะเวลารอรับการรักษาที่ยาวนาน และการขาดแคลนบุคลากรทางการแพทย์ แม้ว่าสถานการณ์การแพร่ระบาดของโควิด-19 ในปัจจุบันจะดีขึ้นมากแล้ว แต่ในความเป็นจริงปัญหาดังกล่าวยังคงมีอยู่ จากอัตราการเจ็บป่วยที่ยังคงเพิ่มมากขึ้นอย่างต่อเนื่อง อาทิ โรคมะเร็งและโรคหลอดเลือดหัวใจ ซึ่งเป็นผลมาจากการเพิ่มขึ้นของจำนวนประชากรผู้สูงอายุและโรคไม่ติดต่อเรื้อรัง (NCDs)
องค์การสหประชาชาติ (UN) คาดการณ์ว่าจำนวนประชากรในภูมิภาคเอเชียและแปซิฟิกที่มีอายุตั้งแต่ 60 ปีขึ้นไปจะเพิ่มขึ้นจากร้อยละ 13.6 ของจำนวนประชากรทั้งหมดในปี ค.ศ. 2020 เป็นร้อยละ 25 ของจำนวนประชากรทั้งหมดภายในปี ค.ศ. 2050[1] สำหรับประเทศไทย ในปี ค.ศ. 2022 มีจำนวนประชากรผู้สูงอายุมากกว่า 12 ล้านคน หรือคิดเป็นกว่าร้อยละ 19 ของจำนวนประชากรทั้งหมด[2] นอกจากนั้น อัตราของโรคไม่ติดต่อเรื้อรัง (NCDs) ยังคงเพิ่มขึ้นอย่างต่อเนื่อง อาทิ โรคหัวใจและหลอดเลือด โรคมะเร็ง และโรคเบาหวาน ซึ่งนับเป็นร้อยละ 74 ของสาเหตุ

การตายทั่วโลก[1] จากจำนวนประชากรผู้สูงอายุที่เพิ่มขึ้นและอัตราการเกิดโรคไม่ติดต่อเรื้อรัง (NCDs) ที่สูงขึ้น ทำให้จำนวนผู้ป่วยและความต้องการในระบบสาธารณสุขเพิ่มมากขึ้น และทำให้ระยะเวลารอรับการรักษานานขึ้น
ในขณะเดียวกัน เรามักได้ยินเกี่ยวกับทางเลือกการรักษาอยู่บ่อยครั้ง แต่ความสำคัญของการตรวจวินิจฉัยและการติดตามโรคกลับถูกมองข้าม ในความเป็นจริงการรักษาที่ประสบผลสำเร็จมักเริ่มจากการตรวจวินิจฉัยที่ถูกต้อง และหากโรงพยาบาลไม่สามารถตรวจวินิจฉัยผู้ป่วยได้อย่างมีประสิทธิภาพและแม่นยำ จะเพิ่มเวลารอรับการรักษาของผู้ป่วยให้นานขึ้น ซึ่งอาจจะส่งผลให้อาการผู้ป่วยแย่ลง ค่าใช้จ่ายในการดูแลรักษามากขึ้น และส่งผลกระทบต่อระบบสาธารณสุขโดยรวมได้
ในประเทศไทย มีจำนวนผู้ป่วยโรคมะเร็งกว่า 130,000 รายต่อปี และมะเร็งเป็นสาเหตุการเสียชีวิตของผู้ป่วยในไทยถึง 84,000 รายต่อปี[2] หากพิจารณาถึงผลกระทบจากปัญหาดังกล่าว จะเห็นถึงสถานการณ์ขาดแคลนบุคลากรทางการแพทย์ที่โรงพยาบาลกำลังเผชิญและคาดว่าสถานการณ์อาจจะเลวร้ายลง องค์การอนามัยโลกคาดการณ์ว่าบุคลากรทางการแพทย์ในภูมิภาคเอเชียตะวันออกเฉียงใต้จะขาดแคลนกว่า 4.7 ล้านอัตรา[3] ในปี ค.ศ. 2030 ในขณะที่ประเทศไทยมีจำนวนแพทย์ประมาณ 32,000 คน หรือคิดเป็น 1:1985 ต่อจำนวนประชากร[4] และการกระจายตัวของแพทย์ยังคงกระจุกตัวอยู่ในกรุงเทพและเมืองใหญ่เท่านั้น ทำให้อัตราแพทย์ต่อประชากรในบางพื้นที่ยังคงขาดแคลนอยู่มาก
เราไม่สามารถนิ่งเฉยต่อปัญหาทางสาธารณสุขเหล่านี้ได้ ทำให้มีการกำหนดนโยบายด้านสาธารณสุข รวมถึงการริเริ่มแผนงานต่างๆ อาทิ ยุทธศาสตร์เทคโนโลยีสารสนเทศสุขภาพ, กระทรวงสาธารณสุข (2560 - 2569)[1] เพื่อเสริมสร้างศักยภาพให้กับบุคลากรด้านสาธารณสุข และมุ่งเน้นส่งเสริมด้านเทคโนโลยี ซึ่งถือเป็นหัวใจสำคัญในการแก้ไขปัญหาเหล่านี้ในระยะยาว
ปลดล็อคศักยภาพของปัญญาประดิษฐ์ เทคโนโลยีการตรวจวินิจฉัย เพิ่มประสิทธิภาพการทำงาน และลดต้นทุน
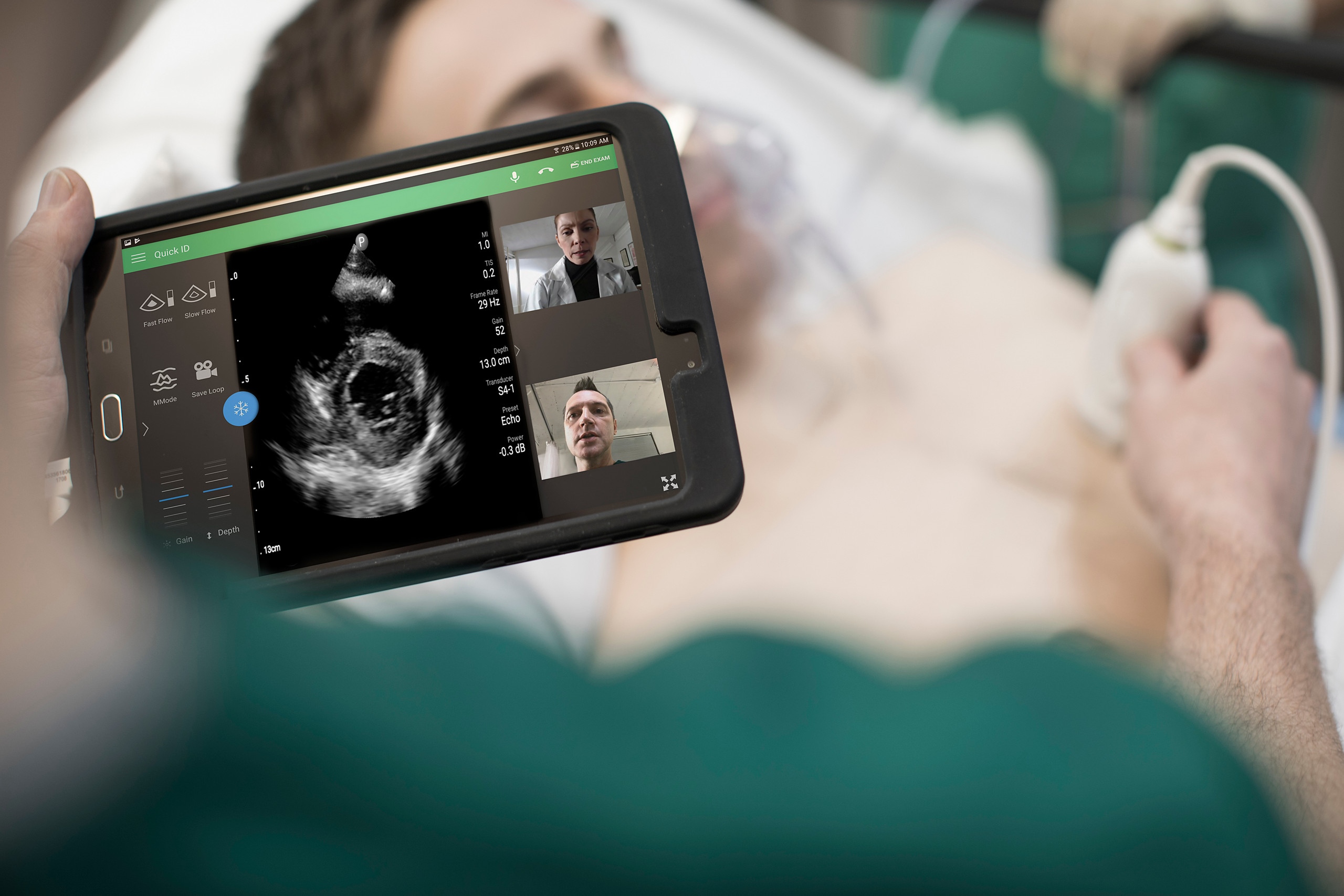
ปัญญาประดิษฐ์ หรือเทคโนโลยี AI เป็นกุญแจสำคัญในการแก้ไขปัญหาที่เกิดขึ้นในระบบสาธารณสุขได้ เนื่องจากสามารถสนับสนุนการทำงานของบุคลากรทางการแพทย์ให้เป็นไปอย่างรวดเร็วและอัตโนมัติมากขึ้น และยังสามารถสร้างข้อมูลเชิงลึกของผู้ป่วยที่ได้มาจากการรวบรวมข้อมูลจำนวนมาก เพื่อช่วยเพิ่มประสิทธิภาพในการวินิจฉัยและดูแลรักษาผู้ป่วยได้อีกด้วย ในการตรวจวินิจฉัยโรคด้วยเครื่องเอ็มอาร์ไอ (MRI) ที่มีเทคโนโลยี AI ทำให้การสแกนภาพเร็วขึ้นถึง 3 เท่าจากระยะเวลาเดิม จึงช่วยประหยัดเวลาในการตรวจวินิจฉัย เพิ่มประสิทธิภาพการทำงาน และลดค่าใช้จ่ายในการตรวจแต่ละครั้งได้ ส่งผลให้เกิดประโยชน์ต่อผู้ป่วยในท้ายที่สุด นอกจากนี้ การใช้เทคโนโลยี AI ในระบบอัลตร้าซาวนด์ ยังช่วยให้การตรวจวินิจฉัยเป็นไปอย่างอัตโนมัติ ลดขั้นตอนการทำซ้ำๆ หากลองจินตนาการว่ากระบวนการตรวจโดยปกติใช้ประมาณ 30 นาที แต่เมื่อมีเทคโนโลยี AI เข้ามาช่วย ทำให้เหลือเวลาตรวจเพียงแค่ 10 นาที นั่นหมายถึงว่าเราสามารถประหยัดเวลาได้ถึง 20 นาที ผู้ป่วยจึงได้รับการตรวจวินิจฉัยที่รวดเร็วขึ้น ลดระยะเวลาในการรอรับการรักษา ส่งผลให้สามารถตรวจวินิจฉัยผู้ป่วยในแต่ละวันได้มากขึ้น
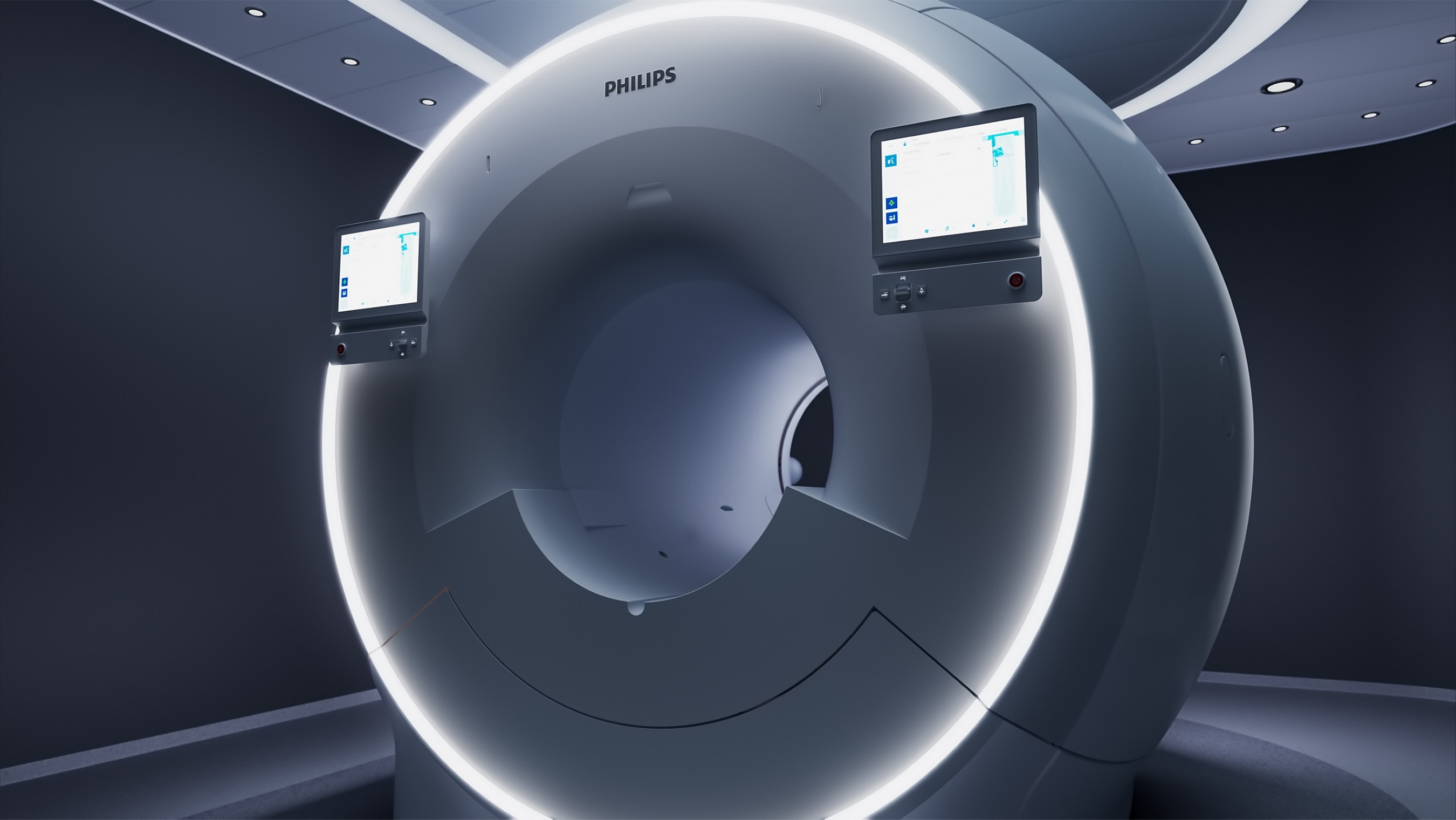
นายวิโรจน์ วิทยาเวโรจน์ ประธานและกรรมการผู้จัดการ บริษัท ฟิลิปส์ (ประเทศไทย) จำกัด กล่าวว่า“เทคโนโลยี AI มีศักยภาพมากในการบริหารจัดการโรคให้ดีขึ้น การตรวจวินิจฉัยที่รวดเร็วและมีประสิทธิภาพมากขึ้น จะช่วยลดแรงกดดันให้กับบุคลากรทางการแพทย์ และมีการบริหารจัดการผู้ป่วยที่ดีขึ้น ทำให้กระบวนการดูแลรักษาและประสบการณ์ของผู้ป่วยดีขึ้นนั่นเอง” ล่าสุดภายในงานประชุมวิชาการระดับนานาชาติด้านรังสีวิทยา European Congress of Radiology (ECR) ที่ผ่านมา ฟิลิปส์ได้นำเสนอโซลูชั่นที่มีการนำปัญญาประดิษฐ์ หรือเทคโนโลยี AI มาใช้ในการบูรณาการเครื่องมือแพทย์สำหรับการตรวจวินิจฉัยต่างๆ ของฟิลิปส์ อาทิ เครื่องเอ็มอาร์ไอ (MRI) เครื่องเอ็กซเรย์คอมพิวเตอร์ (CT) เครื่องเอ็กซเรย์และเครื่องอัลตร้าซาวนด์ รวมถึงโซลูชั่นการตรวจวินิจฉัยด้วยภาพในอนาคตที่มาพร้อมระบบของฟิลิปส์อันล้ำสมัย และเทคโนโลยี AI ที่ได้รับรางวัล ซึ่งจะช่วยเพิ่มความรวดเร็วในการตรวจวินิจฉัยและทำให้คุณภาพของภาพตรวจที่ได้มีความชัดเจนมากขึ้น ภายใต้ความร่วมมือของฟิลิปส์กับ Leiden University Medical Centerซึ่งเป็นศูนย์การแพทย์ของมหาวิทยาลัยไลเดน ประเทศเนเธอร์แลนด์ ฟิลิปส์จึงได้พัฒนาเทคโนโลยี AI เพื่อเพิ่มความเร็วในการสแกนและพัฒนาการตรวจด้วยเครื่อง
เอ็มอาร์ไอ (MRI) เพื่อลดระยะเวลาการสแกนให้น้อยกว่า 5 นาที แต่ยังคงได้ภาพจากการสแกนที่ดีขึ้น ถึงแม้ว่าผู้ป่วยหรืออวัยวะภายในจะมีการขยับก็ตาม โดยการบูรณาการในครั้งนี้ได้มีการแสดงผลลัพธ์ที่โดดเด่นให้กับโรงพยาบาลทั่วโลกแล้ว
“เทคโนโลยี AI สามารถเข้ามาช่วยแก้ไขภาวะหมดไฟให้กับบุคลากรทางการแพทย์ได้ด้วยการแบ่งเบาภาระงาน ส่งผลให้ความพึงพอใจและอัตราการรักษาบุคลากรไว้เพิ่มขึ้นด้วย เทคโนโลยี AI ยังสามารถจัดการกับการทำงานแบบเดิมๆ ที่ต้องใช้กำลังคนมาก ให้เป็นการทำงานโดยอัตโนมัติและยังมีส่วนช่วยสนับสนุนการตัดสินใจของบุคลากรทางการแพทย์ด้วย ทั้งหมดนี้จะช่วยลดเวลาในการทำงานและลดแรงกดดันให้กับบุคลากร เมื่อภาระงานอื่นๆ ลดลงบุคลากรทางการแพทย์ก็จะมีเวลาในการดูแลผู้ป่วยได้มากขึ้น ดังนั้นการสนับสนุนการทำงานของบุคลากรทางการแพทย์ ด้วยเทคโนโลยี AI จึงสามารถช่วยเพิ่มประสิทธิภาพการดูแลรักษา สร้างประสบการณ์ที่ดีให้ผู้ป่วย และให้ผลลัพธ์ทางสุขภาพโดยรวมที่ดีได้” นายวิโรจน์ กล่าวเพิ่มเติม
ปัญญาประดิษฐ์ ตัวช่วยสำหรับระบบสาธารณสุขสีเขียวในประเทศไทย
นอกจากปรับปรุงกระบวนการดูแลรักษาผู้ป่วยและเพิ่มประสิทธิภาพในสถานที่ทำงานแล้ว ปัญญาประดิษฐ์ หรือเทคโนโลยี AI ยังมีบทบาทสำคัญในการสร้างวงการสาธารณสุขที่เป็นมิตรต่อสิ่งแวดล้อม โดยเฉพาะในด้านการวิเคราะห์ข้อมูลและการวิเคราะห์แนวโน้มล่วงหน้า
เทคโนโลยี AI สามารถวิเคราะห์แนวโน้มและแจ้งเตือนล่วงหน้า เมื่อเครื่องมือและอุปกรณ์ทางการแพทย์นั้นถึงเวลาที่ต้องได้รับการซ่อมบำรุงก่อนที่จะเสียหาย และช่วยให้วิศวกรสามารถตรวจสอบ ประเมิน และเข้าแก้ไขปัญหาได้อย่างทันท่วงทีจากการทำงานในระยะไกล กระบวนการนี้สร้างความเป็นมิตรต่อสิ่งแวดล้อม ในการช่วยขยายอายุการใช้งานให้กับเครื่องมือและอุปกรณ์ทางการแพทย์ ช่วยลดการทิ้งเครื่องมือและอุปกรณ์ที่เสียให้น้อยลง เพื่อสร้างสิ่งแวดล้อมที่ยั่งยืนและสะอาด ซึ่งช่วยสร้างสุขภาพที่ดี และอาจลดผลกระทบรวมถึงความรุนแรงของโรคที่เกิดจากมลภาวะทางอากาศได้ เป็นต้น
“เทคโนโลยี AI ช่วยส่งเสริมการดูแลสุขภาพเชิงป้องกัน และการติดตามอาการแบบออนไลน์หรือ virtual care โดยให้ผู้ดูแลผู้ป่วยสามารถติดตามอาการและดูแลผู้ป่วยระยะไกลได้ ซึ่งไม่เพียงแต่ช่วยให้ผู้ที่อยู่ในพื้นที่ห่างไกล สามารถเข้าถึงการดูแลรักษาทางการแพทย์ได้มากขึ้น แต่ยังสามารถช่วยลดค่าใช้จ่ายและเวลาในการเดินทาง และลดการปล่อยก๊าซคาร์บอนไดออกไซด์ที่เกิดจากการเดินทางด้วย สิ่งที่น่าติดตามคือ จากผลสำรวจ Future Health Index 2022 พบว่า 1 ใน 4 ของผู้นำในวงการเฮลท์แคร์ในภูมิภาคเอเชียแปซิฟิกระบุว่าการนำแนวทางสร้างความยั่งยืนของระบบสาธารณสุขมาปฏิบัติ เป็นสิ่งสำคัญอันดับต้นๆ ในปัจจุบัน ฟิลิปส์ตระหนักถึงความสำคัญในการสร้างความยั่งยืนให้กับวงการเฮลท์แคร์ เรามุ่งมั่นต่อการรับผิดชอบต่อสังคม และทำให้การสร้างความยั่งยืนเป็นส่วนหนึ่งในการดำเนินธุรกิจของเรา เพื่อลดผลกระทบที่มีต่อโลกให้น้อยที่สุด โดยเราได้ประยุกต์หลักการด้านความยั่งยืน (sustainability) และการหมุนเวียน (circularity) มาเป็นส่วนหนึ่งในการออกแบบและพัฒนานวัตกรรมและโซลูชั่นต่างๆ ของฟิลิปส์” นายวิโรจน์ กล่าวสรุป
แม้ว่าเราจะมีการนำเทคโนโลยี AI เข้ามาใช้ในระบบสาธารณสุขมากขึ้นแต่เราจำเป็นต้องตระหนักอยู่เสมอว่า เทคโนโลยี AI นั้นจะมีประสิทธิภาพก็ต่อเมื่อได้รับการสนับสนุนจากผู้ใช้งานที่มีความเชี่ยวชาญ












