วัคซีนเป็นผลิตภัณฑ์ชีวภาพ เมื่อให้เข้าสู่ร่างกายจะกระตุ้นให้ร่างกายสร้างภูมิคุ้มกันเพื่อป้องกันโรค เช่น วัคซีนโควิด-19 ให้เพื่อป้องกัน “โควิด-19 (COVID-19)” ซึ่งเป็นโรคติดเชื้อที่ทางเดินหายใจ เกิดจากโคโรนาไวรัสสายพันธุ์ใหม่ คือ “2019-nCoV (2019 novel coronavirus)” หรือ “SARS-CoV-2” เริ่มเกิดการระบาดที่เมืองอู่ฮั่นในประเทศจีน (Wuhan, China) เมื่อเดือนธันวาคมปี พ.ศ. 2562 (ค.ศ. 2019) มาจนถึงขณะนี้ การพัฒนาวัคซีนโควิด-19 เริ่มตั้งแต่ไตรมาสแรกของปี พ.ศ. 2563 และเริ่มทดลองนำมาใช้ช่วงปลายปี พ.ศ. 2563 การออกฤทธิ์ของวัคซีนในการกระตุ้นให้ร่างกายสร้างภูมิคุ้มกันมีความซับซ้อน การใช้ยาบางชนิดซึ่งการออกฤทธิ์มีส่วนเกี่ยวข้องกับระบบภูมิคุ้มกันอาจส่งผลกระทบต่อประสิทธิภาพของวัคซีนโควิด-19 ได้ ในทางกลับกันในกระบวนการสร้างภูมิคุ้มกันของวัคซีนมีการกระตุ้นการหลั่งไซโตไคน์ซึ่งอาจส่งผลกระต่อประสิทธิภาพของยาบางชนิดได้ ในบทความนี้ให้ข้อมูลเกี่ยวกับการสร้างภูมิคุ้มกันของวัคซีนในส่วนที่เกี่ยวข้องกับการออกฤทธิ์ของยาที่จะกล่าวถึง, ยาที่อาจรบกวนการสร้างภูมิคุ้มกันของวัคซีนโควิด-19, ยาที่อาจได้รับผลกระทบจากวัคซีนโควิด-19 และข้อพึงระวังเกี่ยวกับการใช้ยาก่อนและหลังได้รับวัคซีนโควิด-19
การสร้างภูมิคุ้มกันของวัคซีน
วัคซีนเป็นผลิตภัณฑ์ชีวภาพที่มีส่วนประกอบของสารก่อภูมิต้านทานหรือแอนติเจน (antigen) เมื่อให้เข้าสู่ร่างกายจะกระตุ้นการสร้างภูมิคุ้มกันโรคคล้ายกับการได้รับเชื้อโรคที่สัมพันธ์กับชนิดที่ใช้ในการผลิตวัคซีน เป็นการสร้างภูมิคุ้มแบบจำเพาะ (acquired immunity หรือ adaptive immunity) มีทั้งภูมิคุ้มกันชนิดสารน้ำหรือแอนติบอดี (humoral immunity หรือ antibody-mediated immunity) ซึ่งอาศัยการทำงานของเซลล์เม็ดเลือดขาวชนิดบี-ลิมไฟไซต์ (B lymphocyte หรือ B cell) และภูมิคุ้มกันชนิดพึ่งเซลล์ (cellular immunity หรือ cell-mediated immunity) ซึ่งอาศัยการทำงานของเซลล์เม็ดเลือดขาวชนิดที-ลิมไฟไซต์ (T lymphocyte หรือ T cell) วัคซีนโควิด-19 ที่มีแพลตฟอร์มต่างกัน (เช่น ชนิดไวรัสเชื้อตาย, ชนิดที่มีอะดีโนไวรัสเป็นพาหะ, ชนิดเอ็มอาร์เอนเอ) มีกลไกการกระตุ้นระบบภูมิคุ้มกันที่แตกต่างกัน ทำให้การตอบสนองทางภูมิคุ้มกันมีความแตกต่างกันได้บ้าง
การทำงานของระบบภูมิคุ้มกันมีความซับซ้อนมาก ไซโตไคน์มีบทบาทในการกระตุ้นการเจริญของบี-ลิมไฟไซต์และที-ลิมไฟไซต์ และการทำหน้าที่ของเซลล์กลืนกินสิ่งแปลกปลอม (phagocyte) ที่ช่วยกำจัดเชื้อโรค ไซโตไคน์เป็นสารที่สร้างและหลั่งโดยเซลล์ในระบบภูมิคุ้มกัน นอกจากมีบทบาทในระบบภูมิคุ้มกันแล้วยังมีบทบาทด้านอื่นรวมถึงการเกิดโรคหลายชนิดที่มีการอักเสบของเนื้อเยื่อ ตัวอย่างไซโตไคน์ เช่น อินเตอร์เฟียรอน-แกมมา (interferon-gamma หรือ IFN-γ), อินเตอร์ลิวคิน (interleukin หรือ IL) ซึ่งมีหลายชนิด, ทีเอนเอฟ ซึ่งหมายถึงทีเอนเอฟ-แอลฟา (tumor necrosis factor-alpha หรือ TNF-α) ไซโตไคน์ชนิดที่มีบทบาทสำคัญในการกระตุ้นการเจริญของบี-ลิมไฟไซต์และที-ลิมไฟไซต์ ได้แก่ อินเตอร์ลิวคิน ส่วนไซโตไคน์ชนิดที่มีบทบาทสำคัญในการทำหน้าที่ของเซลล์กลืนกินสิ่งแปลกปลอม ได้แก่ ทีเอนเอฟ ในการออกฤทธิ์ของไซโตไคน์จะอาศัยโปรตีนหลายชนิดรวมถึงเอนไซม์เจนัสไคเนส (Janus-associated kinase เรียกสั้น ๆ ว่า Janus kinase หรือย่อว่า JAK) ที่ใช้ในเส้นทางการส่งสัญญาณ JAK-STAT (JAK–STAT signaling pathway) นอกจากนี้ในการตอบสนองทางภูมิคุ้มกันชนิดพึ่งเซลล์โดยที-ลิมไฟไซต์ต้องอาศัยเซลล์แสดงแอนติเจน (antigen presenting cell หรือ APC เช่น dendritic cell, macrophage, B lymphocyte ซึ่งทำหน้าที่เป็น APC ได้ด้วย) ที่จะรับเอาแอนติเจนเพื่อไปกระตุ้นที-ลิมไฟไซต์ ปฏิกิริยาการอักเสบที่เกิดช่วงแรกหลังได้รับวัคซีนจะช่วยชักนำให้มีเซลล์แสดงแอนติเจนออกมามาก เซลล์แสดงแอนติเจนไปกระตุ้นที-ลิมไฟไซต์โดยการจับของแอนติเจนกับตัวรับ (T cell receptor) บนที-ลิมไฟไซต์ แต่การกระตุ้นที-ลิมไฟไซต์จะมีประสิทธิภาพต้องอาศัยการกระตุ้นเสริม (costimulation) ที่เกิดขึ้นคนละตำแหน่ง ด้วยเหตุนี้หากมีการใช้ยาที่มีการออกฤทธิ์รบกวนขั้นตอนในการสร้างภูมิคุ้มกันอาจส่งผลกระทบต่อประสิทธิภาพของวัคซีนโควิด-19 ได้
ยาที่อาจรบกวนการสร้างภูมิคุ้มกันของวัคซีนโควิด-19
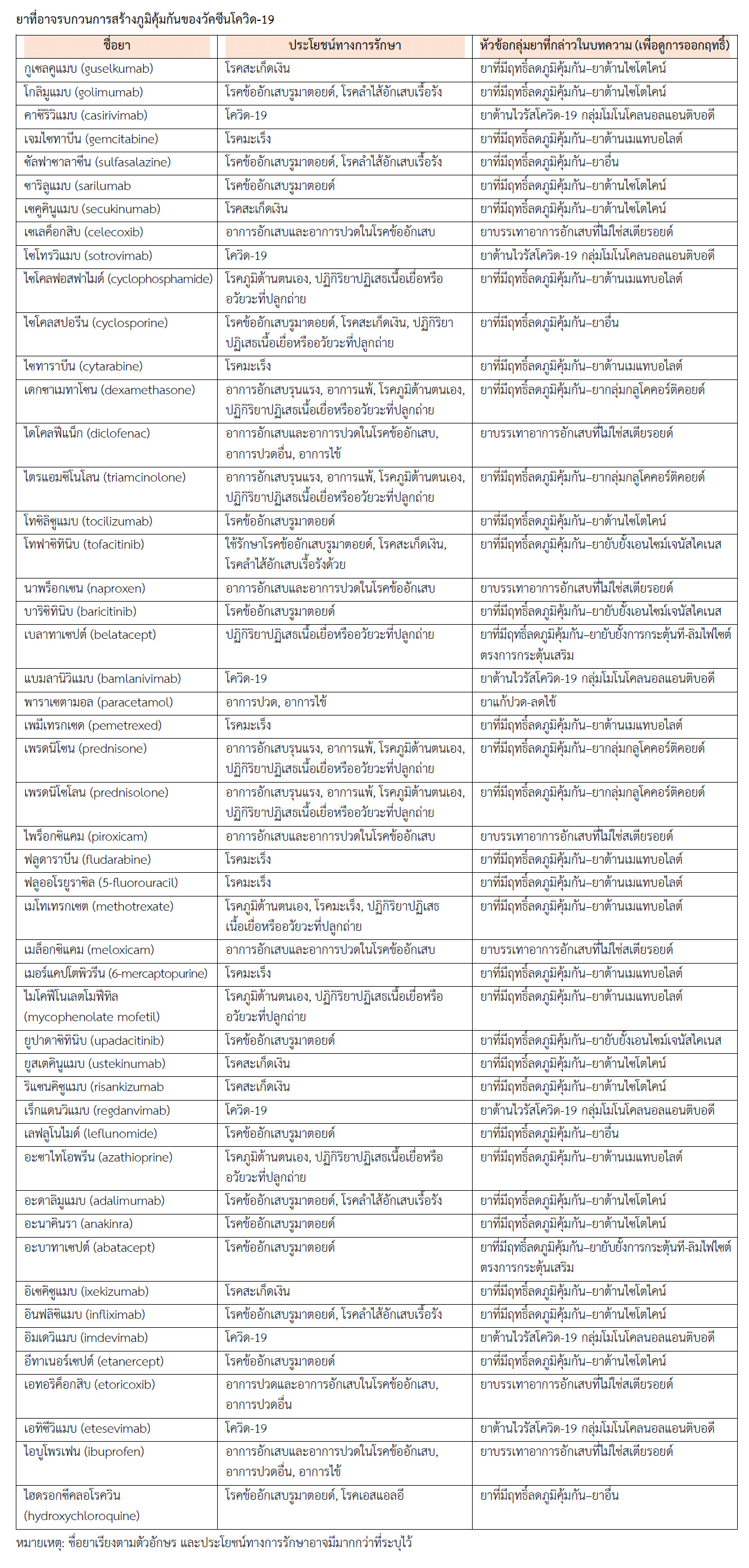
มียาหลายอย่างที่ออกฤทธิ์เกี่ยวข้องกับระบบภูมิคุ้มกัน แม้จะมีข้อมูลไม่มากนักถึงผลกระทบของยาต่อการสร้างภูมิคุ้มกันของวัคซีนโควิด-19 แต่มีข้อมูลที่มาจากการใช้วัคซีนอื่นโดยเฉพาะวัคซีนโรคไข้หวัดใหญ่ ตัวอย่างยาที่อาจรบกวนการสร้างภูมิคุ้มกันของวัคซีนโควิด-19 (ดูตาราง) ที่จะกล่าวถึงมีดังนี้
1. ยาบรรเทาอาการอักเสบที่ไม่ใช่สเตียรอยด์ (non-steroidal antiinflammatory drugs) ยาในกลุ่มนี้บุคลากรทางการแพทย์มักเรียกสั้น ๆ ตามชื่อย่อในภาษาอังกฤษว่า "เอ็นเสด (NSAIDs)" มียามากมาย เช่น ไอบูโพรเฟน (ibuprofen), ไดโคลฟีแน็ก (diclofenac), นาพร็อกเซน (naproxen), ไพร็อกซิแคม (piroxicam), เมล็อกซิแคม (meloxicam), เซเลค็อกสิบ (celecoxib), เอทอริค็อกสิบ (etoricoxib) ส่วนใหญ่ใช้บรรเทาอาการอักเสบและอาการปวดในโรคข้ออักเสบ (คนทั่วไปจึงมักเรียกว่า “ยาแก้ข้ออักเสบ” หรือ “ยาแก้ปวดข้อ”) บางชนิดนำมาใช้บรรเทาอาการปวดในกรณีอื่นและใช้ลดไข้ด้วย จึงมีการใช้ยาในกลุ่มนี้อย่างแพร่หลาย ยาเหล่านี้มีฤทธิ์ลดการอักเสบจึงอาจรบกวนปฏิกิริยาการอักเสบในช่วงแรกที่ชักนำให้มีเซลล์แสดงแอนติเจนออกมา นอกจากนี้ยาในกลุ่มเอ็นเสดยังอาจออกฤทธิ์อย่างอื่น เช่น รบกวนการจับของเซลล์แสดงแอนติเจนกับที-ลิมไฟไซต์, รบกวนการเจริญของบี-ลิมไฟไซต์ และยับยั้งการสร้างแอนติบอดี สำหรับกลไกในระดับโมเลกุลอาจเกี่ยวข้องกับการยับยั้งเอนไซม์ไซโคลออกซิจีเนส (cyclooxygenase หรือ COX เอนไซม์นี้ใช้ในการสร้างพรอสตาแกลนดินซึ่งเป็นสารที่ทำให้เกิดการอักเสบ) และเอนไซม์อื่น รวมทั้งยับยั้งการทำงานของโปรตีนชนิดอื่นที่ใช้ในกระบวนการสร้างไซโตไคน์ (พวกอินเตอร์ลิวคินและทีเอนเอฟ) และกระบวนการสร้างแอนติบอดี แต่คาดว่าผลกระทบมีไม่มากนักและวัคซีนยังคงมีประสิทธิภาพในการป้องกันโรค อย่างไรก็ตามไม่ควรรับประทานยาในกลุ่มนี้ก่อนฉีดวัคซีนโดยหวังผลเพื่อป้องกันอาการปวดหรืออาการไข้ที่เกิดจากการได้รับวัคซีน หากจำเป็นต้องใช้ในกรณีอื่นสามารถใช้ได้ ทั้งนี้ควรใช้ในขนาดต่ำสุดที่ให้ผลในการรักษา ส่วนแอสไพริน (เป็นยาในกลุ่มเอ็นเสดเช่นเดียวกัน) ที่รับประทานในขนาดต่ำ ใช้เป็นยาต้านเกล็ดเลือดเพื่อป้องกันภาวะหัวใจและสมองขาดเลือดเฉียบพลัน ไม่น่ามีผลรบกวนการสร้างภูมิคุ้มกันของวัคซีน สามารถรับประทานได้ตามปกติ (ข้อมูลเพิ่มเติมดูหัวข้อ ยาที่ควรระมัดระวังเมื่อมีการใช้ก่อนได้รับวัคซีนโควิด-19)
2. ยาแก้ปวด-ลดไข้ ยาที่ใช้กันมาก ได้แก่ พาราเซตามอล (paracetamol) มีการศึกษาพบว่าเด็กที่ได้รับยานี้ก่อนได้รับวัคซีนบางชนิด จะเกิดภูมิคุ้มกันต่ำกว่าเด็กที่ไม่ได้รับยา แต่วัคซีนยังคงมีประสิทธิภาพในการป้องกันโรค อย่างไรก็ตามไม่ควรรับประทานยานี้ก่อนฉีดวัคซีนโดยหวังผลเพื่อป้องกันอาการปวดหรืออาการไข้ที่เกิดจากการได้รับวัคซีน แต่สามารถรับประทานยานี้ภายหลังได้รับวัคซีนหากเกิดอาการปวดบริเวณที่ฉีด ปวดศีรษะ มีไข้ หรือปวดกล้ามเนื้อ ยังไม่ทราบถึงกลไกที่พาราเซตามอลรบกวนการสร้างภูมิคุ้มกัน แต่คาดว่าอาจเกิดคล้ายกับยาในกลุ่มเอ็นเสดที่กล่าวข้างต้น
3. ยาที่มีฤทธิ์ลดภูมิคุ้มกัน มียามากมายที่ออกฤทธิ์ลดการทำงานของระบบภูมิคุ้มกัน นำมาใช้รักษาโรคหรือภาวะผิดปกติชนิดที่ระบบภูมิคุ้มกันทำงานมากเกินไปหรือไวเกินไป ส่วนใหญ่ใช้รักษาโรคภูมิต้านตนเอง เช่น โรคข้ออักเสบรูมาตอยด์ (rheumatoid arthritis), โรคเอสแอลอี (systemic lupus erythematosus หรือ SLE), โรคสะเก็ดเงิน (psoriasis), โรคลำไส้อักเสบเรื้อรัง (inflammatory bowel disease), โรคหนังแข็ง (scleroderma) ส่วนโรคอื่นหรือภาวะผิดปกติอื่นที่ใช้ยากลุ่มนี้ เช่น โรคหืด (asthma), อาการแพ้ (allergy), โรคมะเร็ง, ปฏิกิริยาปฏิเสธเนื้อเยื่อหรืออวัยวะที่ปลูกถ่าย ยาในกลุ่มนี้มีการออกฤทธิ์แตกต่างกัน ผลกระทบของยาต่อการสร้างภูมิคุ้มกันของวัคซีนจึงมีแตกต่างกัน การหยุดใช้ยาชั่วคราวหรือไม่จึงขึ้นกับปัจจัยหลายอย่าง ยาที่ส่งผลกระทบเพียงเล็กน้อยไม่จำเป็นต้องหยุดใช้ยา โรคบางอย่างหากควบคุมอาการได้คงที่อาจหยุดยาชั่วคราวได้ หรือมียาอื่นใช้แทนอาจช่วยให้สามารถหยุดยาชั่วคราวได้ เป็นต้น ด้วยเหตุนี้คำแนะนำในการใช้ยาหรือหยุดใช้ชั่วคราวจึงแตกต่างกัน วัคซีนโควิด-19 ที่มีใช้อยู่ขณะนี้ไม่ได้มีข้อห้ามฉีดให้กับผู้ที่ได้รับยาที่มีผลกดภูมิคุ้มกัน ผู้ที่จำเป็นต้องใช้ยาที่มีฤทธิ์ลดภูมิคุ้มกันอย่างต่อเนื่องซึ่งทำให้ประสิทธิภาพของวัคซีนในการสร้างภูมิคุ้มกันเกิดได้ไม่ดี อาจจำเป็นต้องได้รับวัคซีนเข็มกระตุ้นเพิ่มเติมในระยะเวลาที่เร็วขึ้น ตัวอย่างยาที่มีฤทธิ์ลดภูมิคุ้มกันที่จะกล่าวถึงมีดังนี้
3.1 ยากลุ่มกลูโคคอร์ติคอยด์ (glucocorticoids) หรือที่รู้จักกันว่า “ยาสเตียรอยด์” เป็นยาที่ใช้กันมากเนื่องจากมีประโยชน์ทางการแพทย์กว้างขวาง ใช้รักษาโรคภูมิต้านตนเอง, ลดปฏิกิริยาปฏิเสธเนื้อเยื่อหรืออวัยวะที่ปลูกถ่าย, ลดการอักเสบในกรณีต่าง ๆ (เช่น การอักเสบของทางเดินหายใจในโรคหืดและโรคปอดอุดกั้นเรื้อรัง, การอักเสบรุนแรงของอวัยวะทั้งชนิดที่เกี่ยวข้องและไม่เกี่ยวข้องกับระบบภูมิคุ้มกัน), ลดอาการแพ้ เป็นต้น ตัวอย่างยา เช่น เดกซาเมทาโซน (dexamethasone), เพรดนิโซน (prednisone), เพรดนิโซโลน (prednisolone), ไตรแอมซิโนโลน (triamcinolone) กลูโคคอร์ติคอยด์ออกฤทธิ์หลายอย่าง เช่น ยับยั้งการสร้างเอนไซม์และโปรตีนหลายชนิดที่ใช้ในระบบภูมิคุ้มกัน รวมถึงการสร้างเอนไซม์ไซโคลออกซิจีเนส (มีกล่าวถึงเอนไซม์นี้แล้วข้างต้น), ยับยั้งการสร้างไซโตไคน์พวกอินเตอร์ลิวคินและอินเตอร์เฟียรอน-แกมมา, รบกวนการทำงานของเม็ดเลือดขาวชนิดอื่น (นอกเหนือจากลิมไฟไซต์) สำหรับผู้ที่จำเป็นต้องใช้ยากลุ่มกลูโคคอร์ติคอยด์ ข้อมูลส่วนใหญ่แนะนำขนาดยาในผู้ใหญ่ไว้ที่ขนาดเทียบเท่ากับเพรดนิโซโลนไม่เกิน 10 มิลลิกรัมต่อวัน การได้รับยาในขนาดเทียบเท่าเพรดนิโซโลนตั้งแต่ 20 มิลลิกรัมต่อวันขึ้นไปและใช้นานกว่า 1 เดือนจะเสี่ยงต่อภาวะภูมิคุ้มกันต่ำ ความเสี่ยงเพิ่มขึ้นหากใช้ร่วมกับยากดภูมิคุ้มกันชนิดอื่น
3.2 ยาต้านเมแทบอไลต์ (antimetabolites) อาจเรียกยากลุ่มนี้ว่ายาที่เป็นพิษต่อเซลล์ (cytotoxic drugs) โครงสร้างยามีส่วนที่เป็น purine หรือ pyrimidine ออกฤทธิ์ยับยั้งการสังเคราะห์สารพันธุกรรมดีเอ็นเอ (deoxyribonucleic acid หรือ DNA) และอาร์เอ็นเอ (ribonucleic acid หรือ RNA) และการแบ่งเซลล์ จึงทำอันตรายต่อเซลล์ที่กำลังแบ่งตัวรวมถึงเซลล์ในระบบภูมิคุ้มกัน (จึงรบกวนการเจริญและการทำหน้าที่ของลิมโฟไซต์) ตัวอย่างยาต้านเมแทบอไลต์ที่นำมาใช้รักษาโรคภูมิต้านตนเองและใช้กับผู้ที่ได้รับการปลูกถ่ายอวัยวะ เช่น อะซาไทโอพรีน (azathioprine), เมโทเทรกเซต (methotrexate) ยานี้ใช้รักษาโรคมะเร็งบางชนิดด้วย, ไซโคลฟอสฟาไมด์ (cyclophosphamide), ไมโคฟีโนเลต (mycophenolate mofetil และ mycophenolate sodium) ตัวอย่างยาต้านเมแทบอไลต์ที่นำมาใช้รักษาโรคมะเร็ง เช่น เมอร์แคปโตพิวรีน (6-mercaptopurine), ฟลูดาราบีน (fludarabine), ฟลูออโรยูราซิล (5-fluorouracil หรือ 5-FU), เจมไซทาบีน (gemcitabine), ไซทาราบีน (cytarabine), เพมีเทรกเซด (pemetrexed)
ผู้ที่ได้รับการปลูกถ่ายอวัยวะและใช้ยาต้านเมแทบอไลต์จะให้การตอบสนองต่อวัคซีนได้ไม่ดี ซึ่งรวมถึงการศึกษาเมื่อไม่นานมานี้ในผู้ที่ได้รับวัคซีนโควิด-19 ชนิดเอ็มอาร์เอ็นเอ (คาดว่าวัคซีนที่มีแพลตฟอร์มอย่างอื่นน่าจะได้รับผลกระทบแบบเดียวกัน) แม้ว่าวัคซีนโควิด-19 ที่มีใช้อยู่ขณะนี้ไม่ได้มีข้อห้ามฉีดให้กับผู้ที่ได้รับยาต้านเมแทบอไลต์ แต่จากข้อมูลที่มีอยู่ส่วนใหญ่แนะนำว่าหากเป็นไปได้ควรหยุดใช้เมโทเทรกเซตหรือไซโคลฟอสฟาไมด์ชั่วคราวเป็นเวลา 2 สัปดาห์หลังฉีดวัคซีน (บางแหล่งข้อมูลแนะนำไว้ที่ 1 สัปดาห์) หรือผู้ที่มีแผนจะได้รับการรักษาด้วยยาเหล่านี้ในวันใดหากเป็นไปได้ควรได้รับการฉีดวัคซีนล่วงหน้า 2 สัปดาห์ก่อนได้รับยากดภูมิคุ้มกันเหล่านั้น ส่วนอะซาไทโอพรีนและไมโคฟีโนเลตโมฟีทิลลดการสร้างแอนติบอดีได้แต่ยังอยู่ในเกณฑ์ บางแหล่งข้อมูลจึงแนะนำว่าให้ยาต่อไปได้ อย่างไรก็ตามไม่ว่าการหยุดยาชั่วคราวหรือเริ่มให้ยาล่าช้า นอกจากขึ้นกับชนิดของยาแล้ว ยังขึ้นกับระยะและความรุนแรงของโรค รวมถึงประโยชน์ที่ได้รับจากการฉีดวัคซีน
3.3 ยายับยั้งการกระตุ้นที-ลิมไฟไซต์ตรงการกระตุ้นเสริม (T-cell co-stimulation blockers/modulators) ดังได้กล่าวข้างต้นแล้วว่าการกระตุ้นที-ลิมไฟไซต์โดยเซล์แสดงแอนติเจนจะเกิดขึ้นอย่างมีประสิทธิภาพต้องอาศัยการกระตุ้นเสริม (costimulation) ยาที่ออกฤทธิ์รบกวนการกระตุ้นเสริมจึงอาจลดประสิทธิภาพในการสร้างภูมิคุ้มกันของวัคซีน ตัวอย่างยาที่ออกฤทธิ์ดังกล่าว เช่น อะบาทาเซปต์ (abatacept) ใช้รักษาโรคข้ออักเสบรูมาตอยด์, เบลาทาเซปต์ (belatacept) ใช้เป็นยากดภูมิคุ้มกันในผู้ที่ปลูกถ่ายอวัยวะ เมื่อไม่นานมานี้มีการศึกษาในผู้ที่ได้รับการปลูกถ่ายไตที่รักษาด้วยเบลาทาเซปต์ร่วมกับยาอื่น (ไมโคฟีโนเลตโมฟีทิลและยาสเตียรอยด์) พบว่าในผู้ที่ไม่เคยติดเชื้อมาก่อนเมื่อได้รับวัคซีนโควิด-19 ชนิดเอ็มอาร์เอ็นเอจะกระตุ้นการสร้างภูมิคุ้มกันได้ไม่ดีแม้ฉีดครบ 2 เข็มและภูมิต้านทานไม่เพิ่มขึ้นหลังการฉีดเข็มที่สาม ต่างจากผู้ป่วยกรณีเดียวกันที่เคยติดเชื้อมาแล้วซึ่งพบว่าภูมิต้านทานขึ้นสูงตั้งแต่ได้รับการฉีดวัคซีนเข็มแรก
3.4 ยาต้านไซโตไคน์ (anticytokine drugs) หรือเรียกว่ายายับยั้งไซโตไคน์ (cytokine inhibitors) ดังได้กล่าวแล้วว่าไซโตไคน์มีบทบาทในการกระตุ้นการเจริญของบี-ลิมไฟไซต์และที-ลิมไฟไซต์ และการทำหน้าที่กำจัดเชื้อโรคของเซลล์ที่กลืนกินสิ่งแปลกปลอม ดังนั้นยาต้านไซโตไคน์ทั้งหลายไม่ว่าจะออกฤทธิ์ต่อไซโตไคน์หรือออกฤทธิ์ต่อตัวรับของไซโตไคน์อาจลดประสิทธิภาพของวัคซีนในการสร้างภูมิคุ้มกัน ตัวอย่างยาที่ออกฤทธิ์ต้านอินเตอร์ลิวคินชนิดที่นำมาใช้รักษาโรคข้ออักเสบรูมาตอยด์ (บางชนิดใช้รักษาโรคอื่นด้วย) เช่น อะนาคินรา (anakinra ออกฤทธิ์ต้าน IL-1), โทซิลิซูแมบ (tocilizumab ออกฤทธิ์ต้าน IL-6 ที่ตัวรับ), ซาริลูแมบ (sarilumab ออกฤทธิ์ต้าน IL-6 ที่ตัวรับ) ตัวอย่างยาที่ออกฤทธิ์ต้านอินเตอร์ลิวคินชนิดที่นำมาใช้รักษาโรคสะเก็ดเงิน (บางชนิดใช้รักษาโรคอื่นด้วย) เช่น ยูสเตคินูแมบ (ustekinumab ออกฤทธิ์ต้าน IL-12 และ IL-23), กูเซลคูแมบ (guselkumab ออกฤทธิ์ต้าน IL-23), ริแซนคิซูแมบ (risankizumab ออกฤทธิ์ต้าน IL-23), อิเซคิซูแมบ (ixekizumab ออกฤทธิ์ต้าน IL-17A), เซคูคินูแมบ (secukinumab ออกฤทธิ์ต้าน IL-17A) ตัวอย่างยาที่ออกฤทธิ์ต้านทีเอนเอฟ เช่น อีทาเนอร์เซปต์ (etanercept), อินฟลิซิแมบ (infliximab), อะดาลิมูแมบ (adalimumab), โกลิมูแมบ (golimumab) ใช้รักษาโรคข้ออักเสบรูมาตอยด์ (บางชนิดใช้รักษาโรคอื่นด้วย)
3.5 ยายับยั้งเอนไซม์เจนัสไคเนส (JAK inhibitors หรือ jakinibs) การออกฤทธิ์ของไซโตไคน์อาศัยการทำงานของเอนไซม์เจนัสไคเนส (ผ่านทาง JAK–STAT signaling pathway) ดังได้กล่าวแล้วข้างต้น ยายับยั้งเอนไซม์เจนัสไคเนสจึงอาจรบกวนประสิทธิภาพของวัคซีนในการสร้างภูมิคุ้มกัน ตัวอย่างยายับยั้งเอนไซม์เจนัสไคเนส เช่น โทฟาซิทินิบ (tofacitinib), บาริซิทินิบ (baricitinib), ยูปาดาซิทินิบ (upadacitinib) ใช้รักษาโรคข้ออักเสบรูมาตอยด์ (บางชนิดใช้รักษาโรคอื่นด้วย)
3.6 ยายับยั้งบี-ลิมไฟไซต์ (B-cell targeting drugs) บี-ลิมไฟไซต์สร้างภูมิคุ้มกันชนิดที่อาศัยแอนติบอดี ยาที่ออกฤทธิ์ต่อบี-ลิมไฟไซต์จึงอาจรบกวนประสิทธิภาพของวัคซีนในการสร้างภูมิคุ้มกัน ตัวอย่างยาเช่น ริทูซิแมบ (rituximab) ออกฤทธิ์จับจำเพาะกับซีดี 20 บนบี-ลิมไฟไซต์ (B-lymphocyte antigen CD20) จึงรบกวนการเจริญของบี-ลิมไฟไซต์และทำให้เซลล์ตาย ใช้รักษาโรคมะเร็งบางชนิด เช่น โรคมะเร็งเม็ดเลือดขาวชนิดเรื้อรัง (chronic lymphocytic leukaemia), โรคมะเร็งต่อมน้ำเหลืองชนิดนอน-ฮอดจ์กิน (non-Hodgkin lymphoma) และใช้ในโรคอื่นด้วย เช่น โรคข้ออักเสบรูมาตอยด์ มีการศึกษาในผู้ป่วยโรคปลอกประสาทเสื่อมแข็งหรือโรคเอ็มเอส (multiple sclerosis หรือ MS) จำนวนไม่มากนักที่ใช้ริทูซิแมบและได้รับการฉีดวัคซีนโควิด-19 ชนิดเอ็มอาร์เอ็นเอ พบว่าการตอบสนองทางภูมิคุ้มกันโดยบี-ลิมไฟไซต์ ได้แก่ การสร้างแอนติบอดีและเซลล์ความจำที่มีต้นกำเนิดจากบี-ลิมไฟไซต์ (memory B cell) เกิดน้อย แต่การตอบสนองทางภูมิคุ้มกันโดยที-ลิมไฟไซต์ยังทำงานได้ดี
3.7 ยาอื่น ยังมียาอีกมากมายที่ออกฤทธิ์เกี่ยวข้องกับการสร้างภูมิคุ้มกัน โดยยับยั้งปฏิกิริยาการอักเสบ, การเจริญของที-ลิมไฟไซต์และบี-ลิมไฟไซต์, การสร้างแอนติบอดีของบี-ลิมไฟไซต์, การสร้างและการออกฤทธิ์ของไซโตไคน์พวกอินเตอร์ลิวคินและทีเอนเอฟ เป็นต้น (ออกฤทธิ์แตกต่างกันไปขึ้นกับชนิดยา) ตัวอย่างเช่น ไซโคลสปอรีน (cyclosporine), เลฟลูโนไมด์ (leflunomide), ซัลฟาซาลาซีน (sulfasalazine), ไฮดรอกซีคลอโรควิน (hydroxychloroquine) ยาเหล่านี้ใช้รักษาโรคข้ออักเสบรูมาตอยด์ บางชนิดยังใช้รักษาโรคหรือความผิดปกติอื่น เช่น โรคสะเก็ดเงิน, โรคเอสแอลอี, โรคลำไส้อักเสบเรื้อรัง, ปฏิกิริยาปฏิเสธเนื้อเยื่อหรืออวัยวะที่ปลูกถ่าย
4. ยาต้านไวรัสโควิด-19 กลุ่มโมโนโคลนอลแอนติบอดี (anti-SARS-CoV-2 monoclonal antibodies) ยากลุ่มนี้ใช้รักษาผู้ป่วยโควิด-19 (ผู้ที่ตรวจพบเชื้อ) ยาออกฤทธิ์จับกับอีพิโทปจำเพาะที่อยู่บนผิวของแอนติเจน ซึ่งได้แก่สไปก์โปรตีนหรือโปรตีนเอส (spike protein S) บนไวรัสโควิด-19 หรืออาจเป็นแอนติเจนในวัคซีน (อีพิโทปเป็นชิ้นส่วนจำเพาะบนผิวของโมเลกุลแอนติเจนซึ่งรับรู้ได้ด้วยระบบภูมิคุ้มกัน และเป็นชิ้นส่วนที่โมเลกุลของแอนติบอดีใช้จับกับแอนติเจนนั้น) จึงอาจทำให้วัคซีนไม่ออกฤทธิ์ (แม้ยังไม่มีการศึกษาที่ชัดเจนถึงผลกระทบนี้) ตัวอย่างยา เช่น คาซิริวิแมบ (casirivimab), อิมเดวิแมบ (imdevimab), โซโทรวิแมบ (sotrovimab), แบมลานิวิแมบ (bamlanivimab), เอทิซีวิแมบ (etesevimab), เร็กแดนวิแมบ (regdanvimab) ด้วยเหตุนี้ก่อนฉีดวัคซีนโควิด-19 ควรรอให้ยาถูกกำจัดออกจากร่างกายจนหมด ระยะเวลาที่รอขึ้นกับชนิดของยาและขนาดยาที่ได้รับ อาจต้องรอไม่น้อยกว่า 3 เดือนในผู้ที่ใช้ยาเพื่อรักษาโรค หรือรอไม่น้อยกว่า 1 เดือนในผู้ที่ใช้ยาเพื่อป้องกันโรคภายหลังการสัมผัสกับผู้ติดเชื้อ (post-exposure prophylaxis) ส่วนกรณีที่ได้รับวัคซีนแล้วหากจำเป็นต้องใช้ยาโมโนโคลนอลแอนติบอดีเหล่านี้เพื่อป้องกันโรคก่อนการสัมผัสเชื้อ (pre-exposure prophylaxis) ให้รอไม่น้อยกว่า 2 สัปดาห์ คำแนะนำเหล่านี้อาจเปลี่ยนแปลงเมื่อมีข้อมูลที่ชัดเจนขึ้น
ยาที่อาจได้รับผลกระทบจากวัคซีนโควิด-19
แม้จะมีการศึกษาไม่มากนักถึงผลกระทบของวัคซีนต่อการออกฤทธิ์ของยา แต่เป็นที่ทราบกันว่าภาวะอักเสบที่รุนแรงและไซโตไคน์บางชนิด (เช่น อินเตอร์เฟียรอน-แกมมา) รบกวนการทำงานของเอนไซม์ในกลุ่มไซโตโครมพี 450 (cytochrome P450 หรือ CYP) ได้ เอนไซม์ในกลุ่มนี้มีมากมายและมีบทบาทสำคัญในการเปลี่ยนสภาพยาไปเป็นสารอื่น การศึกษาในหลอดทดลองพบว่าอินเตอร์เฟียรอน-แกมมาสามารถลดปริมาณเอนไซม์ CYP1A2, CYP2C8, CYP3A4, CYP2B6 และ CYP2E1 แต่ไม่มีผลต่อ CYP2C9, CYP2C19 และ CYP2C18 มีรายงานเกี่ยวกับผู้ป่วยเด็กที่ได้รับวัคซีนไข้หวัดใหญ่แล้วเกิดผลกระทบต่อการใช้ยาคาร์บามาเซพีน (carbamazepine) ซึ่งเป็นยารักษาโรคลมชัก จนบางรายเกิดความเป็นพิษจากยานี้ในวันที่ 13 หลังได้รับวัคซีนไข้หวัดใหญ่ ซึ่งยาดังกล่าวใช้เอนไซม์ CYP3A4 เพื่อการเปลี่ยนสภาพไปเป็นสารอื่น นอกจากนี้ยังพบว่ายารักษาโรคลมชักชนิดอื่น เช่น เฟนิทอยน์ (phenytoin) มีระดับในซีรัมเพิ่มชั่วคราวในผู้ป่วยบางรายภายหลังได้รับวัคซีนไข้หวัดใหญ่ (แม้ว่าส่วนใหญ่การเปลี่ยนสภาพเฟนิทอยน์ไปเป็นสารอื่นจะใช้เอนไซม์ CYP2C9 ซึ่งไม่ได้รับผลกระทบจากอินเตอร์เฟียรอน-แกมมา แต่มีบางส่วนที่ใช้เอนไซม์ CYP2C8) การได้รับวัคซีนโควิด-19 ชนิดเอ็มอาร์เอ็นเอและชนิดที่มีอะดีโนไวรัสเป็นพาหะพบการเพิ่มขึ้นของอินเตอร์เฟียรอน-แกมมาที่สร้างโดยที-ลิมไฟไซต์ ด้วยเหตุนี้การใช้ยารักษาโรคลมชักและรวมถึงยาอื่นอาจได้รับผลกระทบจากวัคซีนโควิด-19 ด้วยก็เป็นไปได้ แม้ว่าอาจได้รับผลกระทบช่วงสั้นและยังไม่มีรายงานออกมาก็ตาม
ยาที่ควรระมัดระวังเมื่อมีการใช้ก่อนได้รับวัคซีนโควิด-19
ยาบางชนิดแม้ว่าการออกฤทธิ์ของยาไม่ได้ส่งผลกระทบต่อการสร้างภูมิคุ้มกันของวัคซีน แต่ควรระมัดระวังเมื่อมีการใช้ยาก่อนได้รับวัคซีนโควิด-19 ดังตัวอย่างที่กล่าวถึงข้างล่างนี้
1. ยาต้านฮีสตามีน (antihistamines) หรือที่คนทั่วไปเรียกว่า “ยาแก้แพ้” เช่น คลอร์เฟนิรามีน (chlorpheniramine), ไดเฟนไฮดรามีน (diphenhydramine), ไฮดรอกซีซีน (hydroxyzine), เซทิริซีน (cetirizine), ลอราทาดีน (loratadine) ยาเหล่านี้แม้จะช่วยลดอาการทางผิวหนังที่เกิดจากการแพ้ยา แต่ยาไม่ได้ช่วยลดความเสี่ยงที่จะเกิดการแพ้ยา (ซึ่งรวมถึงการแพ้วัคซีน) ด้วยเหตุนี้ควรหลีกเลี่ยงการรับประทานยาเหล่านี้ล่วงหน้าก่อนได้รับวัคซีน โดยไม่ได้รับคำแนะนำจากบุคลากรทางการแพทย์ เพราะยาเหล่านี้อาจบดบังอาการแพ้ยาจนเป็นเหตุให้การวินิจฉัยและการรักษาทำได้ล่าช้า จึงเสี่ยงต่อการได้รับอันตราย อย่างไรก็ตามผู้ที่ต้องรับประทานยาเป็นประจำอยู่ก่อนแล้ว สามารถรับประทานยาได้ตามปกติแม้จะเป็นเวลาก่อนฉีดวัคซีน เนื่องจากเชื่อว่าร่างกายมีความคุ้นชินกับระดับยาที่ได้รับ หากเกิดการแพ้วัคซีนขึ้นยานั้นไม่สามารถบดบังอาการไว้ และยาเหล่านี้ไม่น่าจะส่งผลรบกวนต่อการสร้างภูมิคุ้มกัน เนื่องจากการสร้างภูมิคุ้มกันไม่ได้เกี่ยวข้องกับการหลั่งสารฮีสตามีน
2. ยาต้านเกล็ดเลือดและยาต้านการแข็งตัวของเลือด หากจำเป็นต้องรับประทานยาต้านเกล็ดเลือด เช่น แอสไพรินขนาดต่ำ หรือยาป้องกันการแข็งตัวของเลือด เช่น วาร์ฟาริน (warfarin), อะพิซาแบน (apixaban), ไรวาร็อกซาแบน (rivaroxaban) อย่างต่อเนื่องอยู่ก่อนแล้ว ไม่จำเป็นต้องหยุดยาและสามารถรับประทานได้ตามเวลาปกติ การฉีดยาเข้ากล้ามเนื้ออาจทำให้มีเลือดออกจากตำแหน่งที่ฉีดยาได้มากกว่าคนอื่น ด้วยเหตุนี้ก่อนฉีดให้แจ้งบุคลากรทางการแพทย์ผู้ฉีดวัคซีนให้ทราบด้วย เพื่อจัดการลดความเสี่ยงที่จะเกิดเลือดออกตรงตำแหน่งที่ฉีดยา
3. ยาต้านไวรัส (antivirals) เนื่องจากวัคซีนโควิด-19 ที่มีใช้อยู่ไม่ใช่วัคซีนชนิดเชื้อเป็น การใช้ยาต้านไวรัสที่ออกฤทธิ์กำจัดเชื้อไวรัสจึงไม่รบกวนต่อการสร้างภูมิคุ้มกันของวัคซีนและสามารถใช้ยาต่อไปได้ ตัวอย่างยาต้านไวรัส เช่น โอเซลทามิเวียร์ (oseltamivir), อะไซโคลเวียร์ (acyclovir), โลพินาเวียร์ (lopinavir), ริโทนาเวียร์ (ritonavir), ไรบาวิริน (ribavirin) ยาเหล่านี้ใช้กำจัดเชื้อไวรัสก่อโรคชนิดต่าง ๆ (ขึ้นกับชนิดยา) เช่น ไวรัสไข้หวัดใหญ่, ไวรัสกลุ่มเฮอร์ปีส์ (herpes), เอชไอวี (human immunodeficiency virus หรือ HIV), ไวรัสตับอักเสบ แต่ถ้าเป็นยาต้านไวรัสโควิด-19 กลุ่มโมโนโคลนอลแอนติบอดีอาจรบกวนการสร้างภูมิคุ้มกันของวัคซีนโควิด-19 ได้ ดังกล่าวไว้ข้างต้น อย่างไรก็ตามหากกำลังมีการติดเชื้อ (ยกเว้นโรคเรื้อรัง) ควรเลื่อนการฉีดวัคซีนไปก่อนจนกว่าจะหาย เพื่อว่าอาการต่าง ๆ ที่อาจเกิดภายหลังการฉีดวัคซีนจะได้ตรวจพบง่าย
4. ยาฆ่าเชื้อ “ยาฆ่าเชื้อ”เป็นคำที่ประชาชนมักใช้เรียกยาต้านจุลชีพกลุ่มที่มีฤทธิ์ต้านแบคทีเรียซึ่งใช้กันมากในการรักษาอาการเจ็บคอและแผลติดเชื้อ ซึ่งยาต้านแบคทีเรียยังใช้รักษาโรคติดเชื้อแบคทีเรียในร่างกายส่วนอื่นด้วย ตัวอย่างยา เช่น อะม็อกซิซิลลิน (amoxicillin), ไดคล็อกซาซิลลิน (dicloxacillin), ด็อกซีไซคลีน (doxycycline), เมโทรนิดาโซล (metronidazole), อิริโทรไมซิน (erythromycin), ซิโพรฟล็อกซาซิน (ciprofloxacin), ไตรเมโทพริม/ซัลฟาเมท็อกซาโซล (trimethoprim/sulfamethoxazole) ซึ่งการออกฤทธิ์ของยาเหล่านี้ไม่ส่งผลกระทบต่อการสร้างภูมิคุ้มกันของวัคซีน อย่างไรก็ตามหากกำลังมีการติดเชื้ออยู่โดยเฉพาะการติดเชื้อรุนแรง ควรเลื่อนการฉีดวัคซีนไปก่อนจนกว่าจะหาย เพื่อว่าอาการต่าง ๆ ที่อาจเกิดภายหลังการฉีดวัคซีนจะได้ตรวจพบง่าย
ข้อพึงระวังเกี่ยวกับการใช้ยาก่อนและหลังได้รับวัคซีนโควิด-19
มีข้อพึงระวังบางประการเกี่ยวกับการใช้ยาก่อนและหลังได้รับการฉีดวัคซีนโควิด-19 ดังนี้
1. ก่อนการฉีดวัคซีน ไม่ควรรับประทานยาใด ๆ เพื่อป้องกันผลไม่พึงประสงค์ที่อาจเกิดขึ้นหลังการฉีดวัคซีนโดยไม่ได้รับคำแนะนำจากบุคลาการทางการแพทย์ ไม่ว่าจะเป็นยาแก้ปวดหรือยาลดไข้ (แม้จะเป็นยาพาราเซตามอลก็ตาม), ยาต้านฮีสตามีน (ยาแก้แพ้) หรือยาในกลุ่มเอ็นเสด (ยาแก้ปวดข้อ, ยาแก้ข้ออักเสบ ซึ่งมีฤทธิ์ลดไข้และบรรเทาอาการปวดต่าง ๆ ด้วย) เนื่องจากประโยชน์ที่ได้ไม่คุ้มกับผลเสียที่เกิดจากผลไม่พึงประสงค์ของเหล่ายานี้ และยาบางอย่างอาจรบกวนการสร้างภูมิคุ้มกัน อย่างไรก็ตามสามารถรับประทานยาพาราเซตามอลได้หากว่าภายหลังฉีดวัคซีนแล้วเกิดอาการปวดบริเวณที่ฉีด ปวดศีรษะ มีไข้ หรือปวดกล้ามเนื้อ
2. ยาที่ต้องรับประทานเป็นประจำเพื่อรักษาโรคหรือป้องกันไม่ให้โรคกลับมาเป็นซ้ำ กรณีที่ไม่ใช่ยาที่มีฤทธิ์กดภูมิคุ้ม (เรื่อง “ยาที่มีฤทธิ์ลดภูมิคุ้มกัน” มีกล่าวไว้ข้างต้น) สามารถรับประทานในวันและเวลาเดิม แม้ก่อนได้รับการฉีดวัคซีน แต่ควรแจ้งบุคลากรทางการแพทย์ผู้ฉีดวัคซีนให้ทราบด้วย โดยเฉพาะหากเป็นยาต้านเกล็ดเลือดหรือยาต้านการแข็งตัวของเลือด เพื่อจัดการลดความเสี่ยงที่จะเกิดเลือดออกตรงตำแหน่งที่ฉีดยา
3. กรณีที่ได้รับการรักษาด้วยยาที่มีฤทธิ์กดภูมิคุ้ม (หรือไม่ทราบว่าได้รับยาชนิดใด) ควรปรึกษาแพทย์ผู้ให้การรักษา เพื่อพิจารณาปรับการใช้ยาหากจำเป็น เช่น การหยุดใช้ยาชั่วคราวก่อนหรือหลังได้รับวัคซีน หรืออาจพิจารณาใช้ยาอื่นแทนไปก่อน อย่าหยุดใช้โดยไม่ได้ปรึกษาแพทย์ผู้ให้การรักษา ยาแต่ละชนิดแม้อยู่ในกลุ่มเดียวกันอาจส่งผลกระทบต่อประสิทธิภาพของวัคซีนได้มากหรือน้อยแตกต่างกัน อีกทั้งโรคบางอย่างที่ควบคุมอาการได้คงที่แล้วการหยุดยาชั่วคราวอาจส่งผลกระทบเพียงเล็กน้อยหรือไม่ส่งผลใดต่อการรักษาโรค ในขณะที่โรคบางอย่างหากหยุดใช้ยาจะส่งผลเสียร้ายแรงต่อการรักษา
4. ภายหลังได้รับวัคซีน หากจำเป็นต้องใช้ยาในกลุ่มเอ็นเสดเพื่อรักษาโรคเรื้อรังสามารถใช้ได้ (แม้ว่ายาอาจส่งผลกระทบต่อการสร้างภูมิคุ้มกัน) โดยใช้ในขนาดต่ำสุดที่ให้ผลในการรักษา ส่วนการรับประทานแอสไพรินขนาดต่ำเป็นประจำอยู่แล้ว (กรณีที่ใช้เป็นยาต้านเกล็ดเลือดเพื่อป้องกันภาวะหัวใจและสมองขาดเลือดเฉียบพลัน) สามารถรับประทานต่อไปได้ตามปกติ
5. ภายหลังการฉีดวัคซีน ยาที่ต้องใช้อย่างต่อเนื่องเพื่อรักษาโรคเรื้อรัง แม้เป็นยาที่มีผลรบกวนการสร้างภูมิคุ้มกัน หากมีความจำเป็นต้องใช้เพื่อควบคุมอาการของโรคโดยไม่มียาอื่นทดแทน สามารถใช้ยาเหล่านั้นได้ แต่อาจจำเป็นต้องได้รับวัคซีนเข็มกระตุ้นเพิ่มเติมในระยะเวลาที่เร็วขึ้นหากการระบาดของโรคยังคงดำเนินอยู่
เอกสารอ้างอิง
1. 1. COVID-19 greenbook chapter 14a - GOV.UK, 14 December 2021. https://assets.publishing.service.gov.uk/government/uploads/system/uploads/attachment_data/file/1040677/Greenbook-chapter-14a-14Dec21.pdf. Accessed: December 30, 2021.
2. Xu K, Dai L, Gao GF. Humoral and cellular immunity and the safety of COVID-19 vaccines: a summary of data published by 21 May 2021. Int Immunol 2021; 33:529-40.
3. Saleh E, Moody MA, Walter EB. Effect of antipyretic analgesics on immune responses to vaccination. Hum Vaccin Immunother 2016; 12:2391-402.
4. Das RR, Panigrahi I, Naik SS. The effect of prophylactic antipyretic administration on post-vaccination adverse reactions and antibody response in children: a systematic review. PLoS One 2014. doi: 10.1371/journal.pone.0106629. Accessed: December 30, 2021.
5. COVID-19 mRNA vaccines: Drug information. https://www.uptodate.com/contents/covid-19-mrna-vaccines-drug-information. Accessed: December 30, 2021.
6. Pathania YS. COVID-19 vaccination and immunomodulatory or immunosuppressive drugs: indications and contraindications. BMJ Support Palliat Care 2021. doi: 10.1136/bmjspcare-2021-003371. Accessed: December 30, 2021.
7. Tiyo BT, Schmitz GJH, Ortega MM, da Silva LT, de Almeida A, Oshiro TM, et al. What happens to the immune system after vaccination or recovery from COVID-19? Life 2021. doi: 10.3390/life11111152. Accessed: December 30, 2021.
8. Sadarangani M, Marchant A, Kollmann TR. Immunological mechanisms of vaccine-induced protection against COVID-19 in humans. Nat Rev Immunol 2021; 21:475-84.
9. Sander WJ, O'Neill HG, Pohl CH. Prostaglandin E2 as a modulator of viral infections. Front Physiol 2017. doi: 10.3389/fphys.2017.00089. Accessed: December 30, 2021.
10. Apostolidis SA, Kakara M, Painter MM, Goel RR, Mathew D, Lenzi K, et al. Cellular and humoral immune responses following SARS-CoV-2 mRNA vaccination in patients with multiple sclerosis on anti-CD20 therapy. Nat Med 2021; 27:1990-2001.
11. Boyarsky BJ, Werbel WA, Avery RK, Tobian AAR, Massie AB, Segev DL, et al. Antibody response to 2-dose SARS-CoV-2 mRNA vaccine series in solid organ transplant recipients. JAMA 2021; 325:2204-6.
12. Chavarot N, Morel A, Leruez-Ville M, Vilain E, Divard G, Burger C, et al. Weak antibody response to three doses of mRNA vaccine in kidney transplant recipients treated with belatacept. Am J Transplant 2021; 21:4043-51.
13. Rashidi-Alavijeh J, Frey A, Passenberg M, Korth J, Zmudzinski J, Anastasiou OE, et al. Humoral response to SARS-Cov-2 vaccination in liver transplant recipients-a single-center experience. Vaccines 2021. doi: 10.3390/vaccines9070738.
14. Giannella M, Pierrotti LC, Helanter? I, Manuel O. SARS-CoV-2 vaccination in solid-organ transplant recipients: What the clinician needs to know. Transpl Int 2021; 34:1776-88.
15. Kow CS, Hasan SS. Potential interactions between COVID-19 vaccines and antiepileptic drugs. Seizure 2021; 86:80-1.
16. WHO. COVID-19 advice for the public: getting vaccinated, updated on 15 November 2021. https://www.who.int/emergencies/diseases/novel-coronavirus-2019/covid-19-vaccines/advice. Accessed: December 30, 2021.
17. Perrin G, Beller CL, Darnige L, Khider L, Smadja DM, Lillo-Le Louet A, et al. Intramuscular vaccination in adults with therapeutic anticoagulation in the era of COVID-19 vaccines outbreak: a practical review. TH Open 2021. doi: 10.1055/s-0041-1729627. Accessed: December 30, 2021.
ขอขอบคุณข้อมูลจาก